По данным медицинской статистики, пятую часть всех случаев аллергических проявлений составляет лекарственная крапивница – реакция организма на прием фармацевтических препаратов. Нередко эта форма заболевания приводит к появлению таких тяжелых последствий, как отек Квинке и анафилактический шок. Чтобы избежать появления медикаментозной крапивницы, необходимо применение любых лекарств согласовывать с врачом.
Описание заболевания
 Название «крапивница» закрепилось за данным заболеванием благодаря схожести симптомов со следами от ожогов крапивой. В медицинских кругах используется также наименование уртикария (от латинского «urtica» — волдырь). В некоторых случаях крапивница может возникать на фоне хронических заболеваний – сахарного диабета, системной волчанки, тиреоидита Хашимото, ревматоидного артрита и других. Однако, чаще всего уртикария имеет аллергическую природу и появляется при контакте человека с каким-либо раздражителем: продуктами питания, средствами бытовой химии, пыльцой растений, солнечными лучами, водой и т п. Хотя заболеть крапивницей может любой человек, вне зависимости от возраста и пола, в большинстве случаев она диагностируется у женщин от 25 до 50 лет и детей младшего возраста.
Название «крапивница» закрепилось за данным заболеванием благодаря схожести симптомов со следами от ожогов крапивой. В медицинских кругах используется также наименование уртикария (от латинского «urtica» — волдырь). В некоторых случаях крапивница может возникать на фоне хронических заболеваний – сахарного диабета, системной волчанки, тиреоидита Хашимото, ревматоидного артрита и других. Однако, чаще всего уртикария имеет аллергическую природу и появляется при контакте человека с каким-либо раздражителем: продуктами питания, средствами бытовой химии, пыльцой растений, солнечными лучами, водой и т п. Хотя заболеть крапивницей может любой человек, вне зависимости от возраста и пола, в большинстве случаев она диагностируется у женщин от 25 до 50 лет и детей младшего возраста.
Фото симптомов
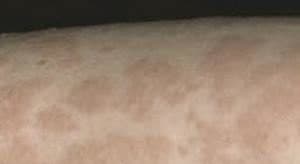
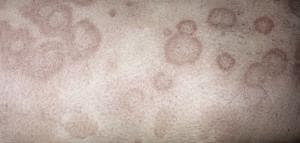
На приведенных фото видны основные симптомы, возникающие при лекарственной крапивнице – папулезные высыпания, которые в осложненных случаях могут сливаться и поражать обширные участки тела. Иногда заболевание сопровождается аллергическим конъюнктивитом, а также отеком слизистых во рту и носовой полости, приводящим к затруднению дыхания.
Причины лекарственной крапивницы
По сведениям Всемирной организации здравоохранения, количество смертельных случаев, вызванных аллергическими реакциями на прием тех или иных лекарственных препаратов, в 5 раз выше, чем от хирургических вмешательств. Главную причину столь ужасающей картины медики видят в бесконтрольном приеме медикаментов без назначения врача. Поэтому косвенными провоцирующими факторами при лекарственной крапивнице являются:
- распространение рекламы медикаментов в СМИ, на телевидении, в интернете;
- безрецептурный отпуск большинства лекарственных средств;
- недостаточная информированность населения о последствиях самостоятельного приема препаратов;
- нарушение дозировки, длительности употребления или неправильное сочетание с пищей и другими медикаментами;
- использование фармацевтического средства после окончания срока годности.

В группу риска по заболеванию лекарственной уртикарией входят следующие категории людей:
- имеющие в анамнезе наследственную предрасположенность к аллергии;
- страдающие от любой из форм крапивницы: пищевой, холодовой, аквагенной, аутоиммунной и т п;
- проживающие в экологически неблагополучной местности;
- с диагностированными хроническими заболеваниями желудочно-кишечного тракта, эндокринной или нервной системы;
- перенесшие сильное эмоциональное потрясение или стресс;
- при наличии глистных инвазий.
Одной из причин появления лекарственной крапивницы является употребление мяса и молока, полученных от животных, которых выращивают с применением антибиотиков, гормонов и других синтетических кормовых добавок. Высокая степень вероятности заболевания лекарственной крапивницей сохраняется у людей, которые в силу своих профессиональных обязанностей постоянно имеют дело с фармацевтическими препаратами – врачи, медицинские сестры, работники предприятий по производству медикаментов, аптечные провизоры.
Механизм появления лекарственной крапивницы
 Замечено, что первоначальное попадание в плазму крови некоторых компонентов лекарственных препаратов, расценивается иммунной системой, как «вторжение чужеродных веществ» и сопровождается образованием антител. Этот этап называется периодом сенсибилизации и не сопровождается появлением признаков аллергии. Накапливаясь с каждым новым приемом лекарственного средства, антитела воздействуют на, так называемые, тучные клетки, заставляя их усиленно выбрасывать в кровь гистамин. Это приводит к увеличению проницаемости капилляров, застаиванию крови в межклеточном пространстве и появлению характерной папулезной сыпи и отека. При этом скорость сенсибилизации зависит от способа поступления в организм лекарственного препарата. При внутривенном или внутримышечном введении медикамента возможно появление немедленной реакции, вплоть до отека Квинке или анафилактического шока. Нанесение наружных средств или использование ингаляторов также может спровоцировать быстрое развитие лекарственной крапивницы, но, в большинстве случаев, без опасных для жизни последствий. Дольше всего сенсибилизация происходит при пероральном приеме лекарств, поэтому такой способ считается наиболее приемлемым с точки зрения появления аллергии. В медицине существует понятие псевдоаллергических реакций на лекарственные препараты, не связанных с функционированием иммунной системы. В этом случае появление симптомов крапивницы происходит при первом же приеме медикамента и их интенсивность напрямую зависит от количества поступившего в организм раздражителя.
Замечено, что первоначальное попадание в плазму крови некоторых компонентов лекарственных препаратов, расценивается иммунной системой, как «вторжение чужеродных веществ» и сопровождается образованием антител. Этот этап называется периодом сенсибилизации и не сопровождается появлением признаков аллергии. Накапливаясь с каждым новым приемом лекарственного средства, антитела воздействуют на, так называемые, тучные клетки, заставляя их усиленно выбрасывать в кровь гистамин. Это приводит к увеличению проницаемости капилляров, застаиванию крови в межклеточном пространстве и появлению характерной папулезной сыпи и отека. При этом скорость сенсибилизации зависит от способа поступления в организм лекарственного препарата. При внутривенном или внутримышечном введении медикамента возможно появление немедленной реакции, вплоть до отека Квинке или анафилактического шока. Нанесение наружных средств или использование ингаляторов также может спровоцировать быстрое развитие лекарственной крапивницы, но, в большинстве случаев, без опасных для жизни последствий. Дольше всего сенсибилизация происходит при пероральном приеме лекарств, поэтому такой способ считается наиболее приемлемым с точки зрения появления аллергии. В медицине существует понятие псевдоаллергических реакций на лекарственные препараты, не связанных с функционированием иммунной системы. В этом случае появление симптомов крапивницы происходит при первом же приеме медикамента и их интенсивность напрямую зависит от количества поступившего в организм раздражителя.
Прием антибиотиков
Эффективное лечение многих воспалительных и инфекционных заболеваний невозможно без использования антибиотиков. Однако, избавляя от одной болезни, эти препараты могут вызвать появление симптомов лекарственной уртикарии. Чаще всего крапивница возникает после таких антибиотиков:
- пенициллины – Ампициллин, Амоксициллин, Оксициллин, Бициллин;
- цефалоспорины – Цефазолин, Цефтриаксон, Цефепим, Цефтибутен;
- тетрациклины – Тетрациклин, Доксициклин;
- аминогликозиды – Неомицин, Гентамицин, Амикацин, Изепамицин;
- фторхинолоны – Левофлоксацин, Руфлоксацин, Норфлоксацин;
- макролиды – Эритромицин, Кларитромицин, Мидекамицин, Рокситромицин.
При этом имеют место случаи «перекрестной» аллергии, когда реакция на препараты одной группы может вызвать появление высыпаний при употреблении медикаментов из другой. Это затрудняет замену лекарственных средств и повышает риск появления осложнений и побочных реакций.
Другие провоцирующие препараты
У людей, входящих в группу риска по аллергическим заболеваниям, практически любые медикаменты могут вызвать появление сыпи и других симптомов уртикарии. Чаще всего это происходит при применении таких лекарств:

- анестетики, используемые для местной анестезии (Лидокаин, Новокаин);
- жаропонижающие и обезболивающие (Аспирин, Парацетамол, Панадол, Нурофен);
- сульфаниламиды (Сульфален, Бисептол, Этазол, Сульфадимезин);
- йодсодержащие, применяемые при заболеваниях щитовидной железы (L-тироксин, Тиреотом, Йодомарин), заболеваниях горла (Йокс, раствор Люголя), для наружного применения (Йодинол, Йодоформ);
- инсулин, который показан для приема при сахарном диабете;
- туберкулин, вводимый подкожно с целью определения наличия антител к возбудителям туберкулеза;
- барбитураты (Фенобарбитал, Барбовал);
- вакцины, которые используются для прививок от различных заболеваний.
Применение этих препаратов должно проводиться только по назначению и под контролем врача. В особенности это касается людей с генетической расположенностью к аллергии, маленьких детей, лиц с ослабленным иммунитетом.
Виды лекарственной крапивницы
Помимо классификации по типу медикамента-аллергена, аллергологи и дерматологи различают лекарственную уртикарию по скорости появления симптомов:

- мгновенная. Возникает в период от нескольких минут до получаса после поступления аллергена в организм. Чаще всего протекает по типу анафилактического шока, бронхоспазма или отека Квинке и требует немедленной медицинской помощи;
- средняя. Развивается в течение 24 часов после приема лекарства. Характеризуется появлением папулезной сыпи, повышением температуры тела, ознобом, лихорадочным состоянием;
- затяжная. Реакция появляется через несколько суток, а иногда и недель постоянного приема фармацевтического препарата. Высыпания и зуд появляются на 5-7 день и держатся вплоть до отмены лекарства. Осложнениями могут быть сывороточная болезнь, полиартрит, нефрит, аллергический гепатит и другие поражения внутренних органов.
При длительном применении наружных мазей или кремов, в особенности содержащих кортикостероиды, через 1-3 недели наряду с лекарственной крапивницей развивается аллергический контактный дерматит, характеризующийся шелушением кожи, появлением трещин и мокнущих участков. После прекращения нанесения препарата и приема антигистаминов симптомы пропадают через 3-4 дня.
Симптомы заболевания
Начиная лечение новым фармацевтическим средством необходимо внимательно наблюдать за реакцией организма, чтобы не пропустить такие основные симптомы лекарственной крапивницы:

- покраснение кожи;
- отечность;
- появление высыпаний;
- зуд и жжение;
- ощущение натянутости кожи.
К данным клиническим проявлениям заболевания могут добавиться такие:
- покраснение глаз, слезотечение;
- аллергический ринит и заложенность носа;
- отечность слизистой во рту;
- одышка, «лающий» кашель;
- повышение температуры тела;
- озноб;
- головная боль;
- тошнота.
К самым серьезным признакам, требующим немедленного медицинского вмешательства, относятся:

- приступ бронхиальной астмы;
- резкое снижение артериального давления;
- учащение сердечного ритма;
- потеря сознания.
В зависимости от лекарственного препарата, который стал причиной заболевания, к основным симптомам уртикарии могут добавиться следующие:
- Пенициллин, Стрептомицин и другие антибиотики: лихорадка, ангионевротический отек, сердечная и почечная недостаточность;
- сульфаниламиды, антибиотики, анестетики: аллергический миокардит – воспалительное заболевание сердечной мышцы;
- антибиотики группы пенициллинов и цефалоспоринов, жаропонижающие средства: васкулит – воспаление сосудов;
- Каптоприл, Эналаприл и другие антигипертензивные средства: отек Квинке, бронхоспазм.
Лекарственная крапивница считается одним из самых серьезных видов заболевания, признаки которого могут появиться буквально «на кончике иглы», во время внутривенного или внутримышечного введения препарата. Поэтому людям, входящим в группу риска, необходимо предупреждать лечащего врача о склонности к аллергии и никогда не применять лекарства без назначения.
Диагностика
Для того, чтобы диагностировать лекарственную крапивницу, необходимо обратиться к врачу дерматологу или аллергологу в специализированный медицинский центр или кожно-венерологический диспансер. В комплекс мероприятий, необходимых для постановки диагноза входят:

- опрос пациента для выяснения принимаемых лекарственных препаратов, а также возможных контактов с другими аллергенами (пыльца, пища, холод и т п), которые могут быть причиной заболевания;
- занесение в анамнез сведений о сопутствующих хронических болезнях, наличии аллергии у ближайших родственников, условиях жизни и работы пациента;
- осмотр кожных покровов и слизистых оболочек с симптомами крапивницы;
- дополнительные консультации иммунолога, гастроэнтеролога, эндокринолога и других специалистов.
Кроме того, пациенту дают направления на следующие исследования:
- общий и биохимический анализ крови;
- общий анализ мочи;
- анализ кала на наличие гельминтов.
Для определения медикамента-аллергена проводят серию провокационных тестов. Больному под кожу вводят незначительное количество различных препаратов, которые могут спровоцировать крапивницу и внимательно наблюдают за реакцией организма. Отрицательный ответ, полученный при кожном тестировании, не всегда является гарантией того, что крапивница не появится при пероральном или внутривенном введении препарата. Данный метод нельзя применять для диагностики заболевания у детей до 3 лет, беременных и кормящих матерей.
Лечение лекарственной крапивницы
В случае, когда симптомы острой уртикарии появились на фоне приема лекарственных препаратов, необходимо предпринять следующие действия:
- немедленно прекратить прием всех медикаментов;

- выпить антигистаминное средство: Цетрин, Тавегил, Кларитин, Эриус, Диазолин и т п;
- сделать очистительную клизму;
- принять энтеросорбент: активированный уголь, Сорбекс, Энтеросгель и т п;
- при появлении сильных отеков, одышки, головокружения, потере сознания вызвать неотложную скорую помощь.
Больному в первые 2-3 дня предписана голодная диета с повышенным употреблением воды (до 2,5литров в сутки). Затем, при улучшении состояния, постепенно следует переходить на строгую гипоаллергенную диету, которой придерживаться не менее 3 недель после исчезновения симптомов крапивницы. Для восстановления микрофлоры кишечника рекомендуется принимать пробиотитки: Бифидумбактерин, Йогулакт, Линекс и другие. При тяжелом течении заболевания больного госпитализируют в стационар. Если обычные антигистаминные препараты не оказывают нужного эффекта, к терапии подключают кортикостероиды – Преднизолон, Гидрокортизон или Дексаметазон. Людям со склонностью к лекарственной крапивнице необходимо всегда иметь при себе листок, на котором записаны названия препаратов, вызывающих аллергию. Любого врача, который будет делать назначение, необходимо ознакомить с данным перечнем, чтобы предупредить появление нежелательных последствий.
Осложнения
Лекарственная крапивница чаще других разновидностей заболевания приводит к появлению осложнений. Самыми серьезными считаются следующие:

- обезвоживание организма. Чаще встречается у детей раннего возраста в результате рвоты, лихорадки и диареи, сопровождающих аллергию. Потеря жидкости приводит к пересыханию кожных покровов западанию глазных яблок, снижению массы тела, появлению судорог. При отсутствии медицинской помощи может привести к коме;
- отек Квинке. Быстропрогрессирующий отек кожи и слизистых оболочек, который может стать причиной уменьшения просвета гортани и асфиксии. Сопровождается «лающим» кашлем, сиплой речью, невозможностью сделать полноценный вдох. Требует неотложной госпитализации;
- анафилактический шок. Внезапное падение артериального давления, сильная слабость, потеря сознания, нарушение сердечного ритма. При промедлении с оказанием реанимационных мероприятий может стать причиной смерти;
- синдром Лайелла. Острое состояние, характеризующееся поражением всей поверхности кожи и слизистых, сходное с ожогами II степени. Сопровождается быстрым обезвоживанием организма, поражением почек и часто приводит к летальному исходу.
К осложнениям можно отнести также вторичное инфицирование открытых ранок и эрозий, появляющихся в результате расчесов. Это приводит к появлению гнойных воспалительных процессов, сопровождающихся повышенной температурой и ознобом. В большинстве случаев наблюдается у детей.